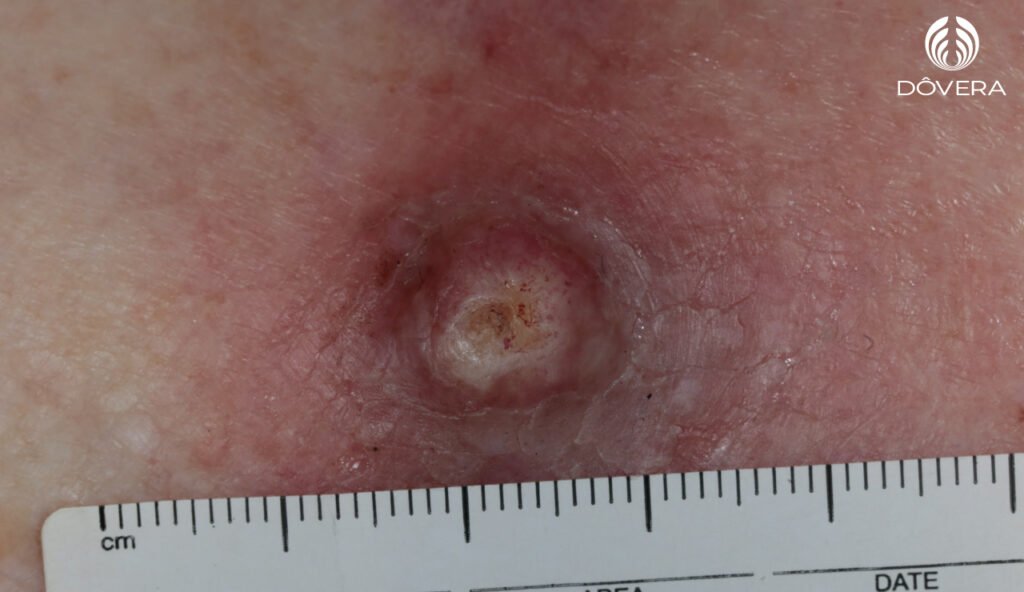
Acabou de receber o diagnóstico de carcinoma espinocelular e ainda está um pouco confuso? Carcinoma espinocelular (CEC) é um tipo de câncer de pele, causado por exposição solar crônica, que surge em geral em locais expostos ao sol. Pode ter um comportamento agressivo e se não for tratado adequadamente pode causar metástases e até óbito. Felizmente mais de 90% dos tumores são curados por cirurgia e quanto mais precoce o diagnóstico e o tratamento maior a chance de cura. Carcinoma espinocelular não é exclusivo da pele, podendo ocorrer também em mucosas, como, garganta, boca, colo do útero, vagina e pênis. As informações contidas neste texto dizem respeito somente ao carcinoma espinocelular cutâneo, originado na pele.
O tratamento do carcinoma espinocelular depende da sua classificação de risco, este risco se refere a chance de recidiva (do tumor voltar após o tratamento) ou chance de metástases, é uma classificação de agressividade do tumor. Os carcinomas espinocelulares são classificados em baixo, alto e muito alto risco segundo a NCCN, National Comprehensive Cancer Network.
| Baixo Risco | Alto Risco | Muito Alto Risco | |
| Localização | Tronco e extremidades < 2cm | Tronco e extremidades > 2 cm, cabeça e pescoço, mãos, pés, genitais e pré tibial (qq tamanho) | Acima de 4cm |
| Margens | Bem delimitadas | Mal delimitadas | Mal delimitadas |
| Primário ou recidivado | Primário | Recidivado | Recidivado |
| Imunossupressão | Não | SIM | SIM |
| Radioterapia prévia | Não | SIM | SIM |
| Crescimento rápido | Não | SIM | SIM |
| Sintomas neurológicos | Não | SIM | SIM |
| Grau de diferenciação | Bem diferenciado ou moderadamente diferenciado | Bem diferenciado ou moderadamente diferenciado | Indiferenciado |
| Características histológicas | Acantolítico, adenoescamoso ou sarcomatoso | Desmoplastico | |
| Nível de invasão | < 2 mm | 2 a 6mm | > 6mm |
| Invasão perineural | Não | SIM | SIM |
| Invasão vascular | Não | Não | SIM |
A classificação de risco depende de alguns fatores, informações como grau de diferenciação, características histológicas (ou subtipos histológicos), nível de invasão, invasão perineural e vascular constam do relatório de patologia.
Outros fatores dizem respeito ao tumor, como seu tamanho, sua localização, se está crescendo rápido, se é primário (nunca tratado) ou recidivado, se está em localização de radioterapia prévia, se as margens são bem delimitadas e se tem sintomas neurológicos ou não. Tumores pequenos, menores que 2cm de diâmetro, localizados no tronco ou membros tem baixo risco. Tumores localizados em face, região de cabeça e pescoço, mãos, pés, região genital ou na canela tendem a ser mais agressivos, classificados como alto risco. Tumores maiores que 4 cm são considerados como muito alto risco.
Tumores mal delimitados, tumores em local de radioterapia prévia, tumores que crescem rápido e tumores recidivados são classificados como alto risco. Tumores que apresentam algum sintoma neurológico (formigamento local) são classificados como alto risco, por maior chance de invasão neural.
Por fim, existem características pessoais, pacientes com algum tipo de imunossupressão tem maior risco de apresentarem tumores agressivos.
A escolha de qual o melhor tratamento para o carcinoma espinocelular passa pela definição do perfil de risco do tumor.
Tratamento do carcinoma espinocelular de baixo risco
O tratamento do carcinoma espinocelular de baixo risco é essencialmente cirúrgico, recomendam-se margens de segurança entre 4 a 6 milímetros, sendo a cirurgia com estas margens curativa em 95% dos tumores. Nos pacientes sem condições cirúrgicas, a radioterapia é uma excelente opção, com altos índices de cura.
Tratamento do carcinoma espinocelular de alto e muito alto risco.
O carcinoma espinocelular de alto risco, ou de muito alto risco, tem maior chance de recidiva após tratamento, tendo também maior chance de metástases, desta forma recomenda-se que o tratamento cirúrgico seja feito com controle de margens, seja por congelação intraoperatória ou por cirurgia micrográfica de Mohs. A cirurgia de Mohs é o tratamento ouro, gold standard, para carcinoma espinocelular de alto e muito alto risco por ter os maiores índices de cura, com menores cicatrizes. Como um dos definidores de alto risco é a localização em regiões de face, genital, mãos e pés, as menores cirurgias proporcionadas pela cirurgia de Mohs facilitam muito a reconstrução pós cirúrgica, com melhores resultados estéticos e funcionais. Nesta cirurgia todo o tumor é retirado e 100% das margens cirúrgicas são analisadas ao microscópio durante a cirurgia. Caso exista tumor residual, o cirurgião faz uma retirada adicional até conseguir remover todo o tumor. Desta forma a cirurgia de Mohs tem taxas de cura superior. Carcinoma espinocelular de alto risco ou muito alto risco pode necessitar de uma complementação do tratamento cirúrgico com radioterapia, chamada de radioterapia adjuvante. Adjuvância significa usar algum tratamento em um paciente teoricamente sem tumor residual, na tentativa de diminuir o risco de recidiva ou metástases. Nos casos de carcinoma espinocelular de alto e muito alto risco, quando existe extenso envolvimento perineural (quando u tumor invade os nervos da pele) recomenda-se radioterapia adjuvante, mesmo que tenham sido obtidas margens livres na cirurgia de Mohs.
Quando precisa fazer quimioterapia no carcinoma espinocelular?
Nos casos em que existem metástases ou em casos em que a cirurgia não é mais curativa, chamados de localmente avançados, podemos tentar o tratamento sistêmico. Existem 3 tipos de medicações para o carcinoma espinocelular.
Medicações citotóxicas:
Remédios como bleomicina, 5 fluoracil e cisplatina foram muito usados no passado, mas as taxas de resposta são pequenas e atualmente são usados mais como segunda ou terceira linha de tratamento quando a imunoterapia e a terapia alvo não funcionam.
Terapia Alvo:
Os inibidores receptor do fator de crescimento epidérmico (EGFR) são usados no tratamento do carcinoma espinocelular com alguns bons resultados, são exemplos deste tipo de medicação: cetuximabe, erlotinibe e gefitinibe.
Imunoterapia:
Atualmente a opção com melhores respostas no tratamento sistêmico do carcinoma espinocelular é a imunoterapia. Utiliza-se medicações que estimulam o sistema de defesa a atacar o tumor. Este tipo de tratamento tem apresentado bons resultados, no Brasil temos duas medicações aprovadas para este uso: cemiplimabe e pembrolizumabe.
Quando devemos pedir exames de imagem em casos de carcinoma espinocelular?
Não existe um consenso na literatura médica em relação à quando devemos pedir exames de imagem e qual o melhor tipo de exame a ser solicitado. Quando existe uma suspeita clínica, após o exame físico, de envolvimento de estruturas profundas como tecido gorduroso, músculos ou até ossos é necessário pedir exames de imagem para ajudar no diagnóstico da extensão do tumor. Quando existe uma suspeita de acometimento dos linfonodos, também esta indicada a investigação com exames de imagem. Como percebemos, pedir ou não exames de imagem dependem de cada caso, após um exame físico detalhado e minucioso pelo médico.
Tratamento das lesões pré-cancerosas
Os carcinomas espinocelulares podem se formar a partir de lesões pré cancerosas, chamadas queratoses actínicas. Estima-se que 60% dos carcinomas espinocelulares surjam a partir de uma lesão pré-cancerosa. Exatamente por isso é fundamental tratar as lesões de queratose actínica para diminuir o risco de surgimento de um câncer de pele. Toda a região que tomou muito sol tem risco de desenvolver uma queratose actínica e posteriormente um tumor de pele. Essa região sob risco é conhecida como campo cancerizável, uma área de pele que tem maior chance de aparecimento de um câncer de pele. Hoje recomenda-se o tratamento do campo cancerizável (rosto, colo, dorso de braços) com o objetivo de diminuir o risco de desenvolver um câncer de pele.
Acompanhamento após o tratamento
Quem teve um carcinoma espinocelular precisa continuar com um acompanhamento com um dermatologista pelo risco de recidiva do tumor e pelo risco de possíveis metástases. Além disso, carcinoma espinocelular está relacionado à exposição solar crônica, portanto, existe o risco de surgimento de novos tumores não relacionados ao carcinoma espinocelular inicial.
Para carcinomas espinocelulares de baixo risco recomenda-se um seguimento semestral nos primeiros 3 anos e anual a partir do terceiro ano. Já para carcinomas espinocelulares de alto risco, seguimento de 4 a 6 meses nos primeiros 3 anos e anual a partir desta data. Carcinoma espinocelulares de muito alto risco devem ser acompanhados mais de perto, a cada 3 a 4 meses pelos primeiros 5 anos.
Perguntas frequentes
Carcinoma espinocelular (CEC) é grave?
O CEC pode ser grave se não for diagnosticado precocemente e tratado corretamente. Ele pode dar metástases para gânglios, linfonodos, regionais e mais raramente pode dar metástases para órgãos a distância. Por isso é fundamental estar atento ao diagnóstico. Outro ponto importante é tratar adequadamente com cirurgias que tenha alto índice de cura, como a cirurgia micrográfica de Mohs.
Carcinoma espinocelular pode virar um Melanoma?
Não, são tumores diferentes. Um carcinoma espinocelular não pode virar um melanoma nem tão pouco um carcinoma basocelular.
Posso tratar um carcinoma espinocelular com cremes ou pomadas?
Não, os guidelines internacionais de tratamento do carcinoma espinocelular não recomendam seu tratamento por meio de medicações tópicas pois a taxa de cura é muito baixa. O que pode ser tratado com medicação tópica é o carcinoma espinocelular in situ, também chamado de doença de Bowen. Este é um tumor de comportamento muito menos agressivo e justamente por isso pode ser tratado de forma não cirúrgica.
Qual a urgência do tratamento do carcinoma espinocelular?
O tratamento de um carcinoma espinocelular não é urgente, não precisa ser feito no mesmo dia ou no dia seguinte após o diagnóstico. O ideal é que o tratamento seja feito brevemente, não devendo demorar mais do que 3 meses para tratar definitivamente um carcinoma espinocelular.
Referências bibliográficas
- Guzman AK, Schmults CD, Ruiz ES. Squamous Cell Carcinoma: An Update in Staging, Management, and Postoperative Surveillance Strategies. Dermatol Clin. 2023 Jan;41(1):1-11.
- de Jong E, Lammerts MUPA, Genders RE, Bouwes Bavinck JN. Update of advanced cutaneous squamous cell carcinoma. J Eur Acad Dermatol Venereol. 2022 Jan;36 Suppl 1(Suppl 1):6-10.
- Woo WA, Suarez M-Falero B, Keohane SG. Summary of the updated 2020 guidelines for cutaneous squamous cell carcinoma. Clin Exp Dermatol. 2021 Aug;46(6):1174-1177.
- Mirali S, Tang E, Drucker AM et al. Follow-up of Patients With Keratinocyte Carcinoma: A Systematic Review of Clinical Practice Guidelines. JAMA Dermatol. 2023 Jan 1;159(1):87-94.

